Определенные группы людей находятся в большей группе риска заболеть спинальными инфекциями. Это люди злоупотребляющие курением, страдающие ожирением, недостаточностью питания, с ослабленным иммунитетом, либо с синдромом приобретенного иммунодефицита возникшим в результате лечения онкозаболеваний, страдающие артритом, после трансплантации органов, наркоманы, больные сахарным диабетом, или те, подвергся инвазивным процедурам на мочевых путях. Достаточно редко встречается как туберкулез, так и сифилитическое поражение позвоночника.
 Симптомы варьируют в зависимости от конкретной инфекции, но в первую очередь заслуживают внимания постоянные боли в спине без наличия в анамнезе травмы. Нередко диагностика бывает запоздалой из-за не всегда выраженной симптоматики или трудности идентификации болевого синдрома, и отсутствие системных признаков, таких как повышение температуры. Лабораторное исследования также могут ввести в заблуждение так, как например может быть нормальное количество лейкоцитов, рентгенограммы часто не выявляют никаких отклонений на ранних стадиях заболевания, и даже более чувствительные диагностические методы, такие как сканирование костей (КТ) может быть вначале без патологических признаков в течение первой недели заболевания. На сегодняшний день при подозрении на спинальную инфекцию единственным достоверным методом диагностики является МРТ. Кроме того, скрининг-тестом является анализ крови на скорость оседания эритроцитов (СОЭ).
Симптомы варьируют в зависимости от конкретной инфекции, но в первую очередь заслуживают внимания постоянные боли в спине без наличия в анамнезе травмы. Нередко диагностика бывает запоздалой из-за не всегда выраженной симптоматики или трудности идентификации болевого синдрома, и отсутствие системных признаков, таких как повышение температуры. Лабораторное исследования также могут ввести в заблуждение так, как например может быть нормальное количество лейкоцитов, рентгенограммы часто не выявляют никаких отклонений на ранних стадиях заболевания, и даже более чувствительные диагностические методы, такие как сканирование костей (КТ) может быть вначале без патологических признаков в течение первой недели заболевания. На сегодняшний день при подозрении на спинальную инфекцию единственным достоверным методом диагностики является МРТ. Кроме того, скрининг-тестом является анализ крови на скорость оседания эритроцитов (СОЭ).
Дисцит или инфекция дискового пространства, это воспалительное поражение межпозвонкового диска, которое возникает чаще у детей, чем у взрослых. Причина дисцита до сих пор является предметом дискуссий,но большинство исследователей считают это заболевание инфекционным. Инфекция, вероятно, начинается в одной из концевых пластин, и диск заражается вторично. Сильная боль в спине, которая возникает неожиданно является характерным симптомом дисцита. И хотя большинство детей будет продолжать ходить, несмотря на боль, маленькие дети могут отказываться двигаться. Характерный признаком является также расширение позвоночника на рентгенографии и полный отказ ребенка сгибать позвоночник.У детей с дисцитом,как правило, нет системных заболеваний. У них редко повышенная температура и количество лейкоцитов в крови часто в норме. Тем не менее, скорость оседания эритроцитов(СОЭ), как правило, увеличена.
Боковые рентгенограммы позвоночника обычно визуализируют сужение дискового пространства с эрозией позвоночных концевых пластин смежных позвонков. КТ может быть полезным для локализации поражения, которые достаточно трудно диагностировать клинически. В некоторых случаях томография может быть ложно отрицательна, но это не является поводом исключения инфекции диска. Магнитно-резонансная томография (МРТ) может оказаться необходима для диагностики локализации инфекции диска. Лечебные мероприятия при дисцитах до сих пор являются темой для дискуссий. Большинство медиков рекомендуют иммобилизацию с помощью гипса и,как правило, во многих случаях такая тактика оправдана.Кроме того рекомендуется антибиотикотерапия из-за инфекционного генеза дисцита (в организме человека это чаще всего золотистый стафилококк). При лечении дисцита у детей, биопсия обычно не требуется. Биопсия может быть назначена подросткам или взрослым, особенно если есть подозрение на употребление наркотиков так,как в таких случаях будут другие микроорганизмы, а не золотистый стафилококк.
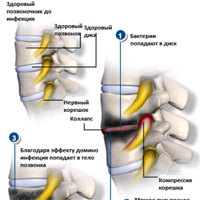
Остеомиелит позвоночника представляет собой инфицирование тела позвонка. Причиной остеомиелита могут быть как бактерии,так и грибки. Наиболее часто возникает бактериальный или пиогенный остеомиелит. Проявления остеомиелита отличаются от инфекции дискового пространства. Это могут быть инфекции из других частей тела, занесенные в позвоночник гематогенно. У этих пациентов присутствуют системные признаки такие,как повышение температуры, увеличение количества лейкоцитов и СОЭ. Среднее время от начала симптомов до постановки окончательного диагноза, как правило, колеблется от 8 недель до 3 месяцев. Начало заболевания, как правило, острое, и с боль в спине является наиболее частым симптомом. Боль локализуется вначале на уровне вовлеченной области с постепенным увеличением интенсивности. Боль в конце концов становится настолько интенсивной, что не проходит даже в положении лежа.
Обычно неврологических симптомов не бывает до тех пор, пока в ходе процесса не происходит разрушение и распад тела позвонка. Другие симптомы включают: периодические ознобы,снижение веса, расстройство мочеиспускания(дизурия), светобоязнь, и выделения из послеоперационной раны (если проводилось оперативное вмешательство). Возбудителем заболевания, как правило, является золотистый стафилококк. При остеомиелите требуется длительная антибиотикотерапия — как правило в течение шести недель антибиотики вводятся внутривенно и потом еще в течение шести недель прием антибиотиков перорально. Оперативное лечение может быть необходимо при хронических инфекциях таких, как туберкулез позвоночника. Чаще всего такие инфекции встречаются встречаются в слаборазвитых странах.
Эпидуральный абсцесс - это инфекция, которая возникает в пространстве вокруг твердой мозговой оболочки(дуральной оболочкой), которая окружает спинной мозг и нервные корешки. Эти очаги с содержанием гноя могут окружать спинной мозг и / или нервные корешки и оказывать компрессионное воздействие с нарушением функций нервных структур. Симптомы могут быть незначительными (парестезии — ощущение покалывания булавкой) или незначительная общая слабость.Необходим осмотр спины для оценки наличия асимметрии, паравертебрального отека и болезненности позвонков,а также изучение неврологического статуса. В диагностическом плане имеет значение СОЭ также, как и при других спинальных инфекциях. Количество лейкоцитов в крови и посев крови используются в качестве базовых параметров. Обычная рентгенограмма не информативна. Магнитно-резонансная томография (МРТ) является методом диагностики для выбора тактики лечения. МРТ исследование позволяет определить наличие компрессии спинного мозга и состояние спинного мозга, определить наличие и размер абсцесса, позволяет диагностировать сопутствующий остеомиелит, и исключить образование паравертебрального набора жидкости. Показаниями к хирургической декомпрессии спинного мозга являются увеличение неврологического дефицита, стойкие сильные боли, высокая температура и увеличение лейкоцитов.
Послеоперационные инфекции. Увеличение частоты послеоперационных раневых инфекций связано с увеличением использования фиксаторов. Преимущества жесткой фиксации позвоночника с помощью специальных (металлических) фиксаторов заключаются в возможности ускорить регенерацию и уменьшить внешнюю иммобилизацию в послеоперационном периоде, чтобы увеличить скорость слияния и снижения послеоперационной внешней иммобилизации -результаты этого очевидны. Но инфекция является одним из основных недостатков имплантации инородных тел в позвоночник. Профилактическое применения антибиотиков имеет определенный эффект, но небольшой процент осложнений избежать не удается. В основном риск инфекции зависит от исходного состояния организма. Недавно было определено, что, в частности, курильщики находятся в очень высокой группе риска послеоперационного заражения. Диагноз послеоперационной инфекции, как правило, выставляется на основе выделения из раны или неожиданного появления болей. Другими симптомами являются повышенная температура, формирование гематомы покраснение и отек в области раны, повышенная СОЭ и повышение количества лейкоцитов в крови. После того, как возникло подозрение на инфекцию необходимо оперативное исследование раны, которое выполняется в операционной и под наркозом. Это необходимо для активной хирургической санации всей раны. Диагностическая визуализация имеет ограниченное применение. Лечение инфицированных ран включает санацию, антибиотики широкого спектра, введение антибиотиков в рану,орошение раны или открытое лечение. Возможно можно потребоваться удаление омертвевших тканей. Если же такое лечение не дает результат может потребоваться удаление имплантатов. Наиболее распространенной инфекцией являются бактерии золотистого стафилококка. Продолжительность внутривенного введения антибиотиков зависит от инфекции. Лечение послеоперационных инфекций может быть длительным и дорогостоящим, но всегда оптимальным.
Автор: В.И. Дикуль
