
Бесплодие- характеризуется как невозможность забеременеть при частых половых (незащищенных) контактах, в течение как минимум года.
Бесплодие в 1/3 случаев связано с женскими причинами, в 1/3 случаев имеют место проблемы и у женщин, и у мужчин. Также причина может быть не определена.
Причину женского бесплодия часто сложно диагностировать. Лечение зависит от причин бесплодия. В некоторых случаях у бесплодных пар даже без лечения происходит зачатие ребенка.
Симптомы
Основным проявлением бесплодия является отсутствие возможности забеременеть. Как длинный (35 дней и более), так и короткий (менее 21 дня), нерегулярность или отсутствие менструаций цикл могут быть свидетельствовать об отсутствии овуляции. Других признаков и симптомов может и не быть.
Когда обратиться к врачу?
- В возрасте до 35 лет рекомендуется попытаться забеременеть в течение по крайней мере года до диагностики или лечения.
- Если женщине от 35 до 40 лет, необходимо разработать с врачом стратегию лечения после шести месяцев попыток.
- Если женщине больше 40 лет, врач может сразу же назначить диагностические тесты или лечение.
Врач также может предложить женщине сразу начать диагностику и лечение, если у нее или ее партнера были проблемы с фертильностью, или если у нее в анамнезе были нерегулярные или болезненные менструации, воспалительные заболевания органов малого таза, повторные выкидыши, лечение рака или эндометриоз.
Причины
Для наступления беременности необходимо, чтобы каждый этап процесса репродукции развивался правильно. Этапы процесса:
- В одном из яичников образуется зрелая яйцеклетка.
- Яйцеклетка проникает в маточную трубу.
- Сперматозоиды двигаются вверх по шейке матки, через матку и в фаллопиевы трубы, что позволяет добраться до яйцеклетки.
- Оплодотворенная яйцеклетка проходит по фаллопиевой трубе в матку.
- Оплодотворенная яйцеклетка прикрепляется (имплантируется) к стенке матки.
У женщин из-за ряда факторов этот процесс может нарушиться на любом этапе. Женское бесплодие может быть вызвано следующими причинами:
Нарушения овуляции
В большинстве случаев бесплодия овуляция возникает редко или вообще отсутствует. Нарушение регуляции баланса гормонов гипоталамуса или гипофиза, или патологии яичников могут приводить к нарушению овуляции.
- Синдром поликистозных яичников. При этом синдроме возникает дисбаланс гормонов, влияющих на овуляцию. СПКЯ ассоциирован с такими явлениями как резистентность к инсулину и ожирение, аномальный рост волос на лице или теле и акне. Этот синдром является наиболее частой причиной женского бесплодия.
- Гипоталамическая дисфункция. Два гормона гипофиза, фолликулостимулирующий гормон (ФСГ) и лютеинизирующий гормон (ЛГ), отвечают за овуляцию. Избыточный физический или эмоциональный стресс, избыточный или недостаточный вес тела или быстрое изменение массы тела могут вызвать нарушение выработки этих гормонов. Наиболее характерны для этой дисфункции нерегулярность или отсутствие месячных.
- Первичная недостаточность яичников. Это состояние обычно обусловлено наличием аутоиммунной реакции или преждевременной потери яйцеклеток из яичника, возможно, в результате генетических факторов или химиотерапии. Яичник больше не производит яйцеклетки, что, в свою очередь, снижает образование эстрогена у женщин в возрасте до 40 лет.
- Пролактинемия. Гипофиз может вырабатывать избыточное количество пролактина, что снижает выработку эстрогена и может приводить к бесплодию. Увеличение выработки пролактина также может быть обусловлено приемом лекарств для лечения другого заболевания.
Поражение фаллопиевых труб (трубное бесплодие)
Поврежденные или заблокированные фаллопиевы трубы не позволяют сперматозоидам попасть в яйцеклетку или же препятствуют прохождению оплодотворенной яйцеклетки в матку. Причины повреждения или закупорки фаллопиевых труб могут включать:
- Воспалительные заболевания органов малого таза, инфекции матки и фаллопиевых труб, вызванные хламидиозом, гонореей или другими инфекциями, передающимися половым путем.
- Перенесенные операции в области живота или таза, в том числе операции по поводу внематочной беременности.
Эндометриоз
Эндометриоз – представляет собой патологическое состояние, при котором маточная ткань имплантируется и разрастается в других местах. Хирургическое удаление этой ткани может привести к рубцеванию и нарушить проходимость фаллопиевых труб и препятствовать попаданию сперматозоидов в яйцеклетку.
Эндометриоз также может действовать на имплантацию оплодотворенной яйцеклетки. Состояние также может влиять на фертильность косвенно, например, за счет повреждения спермы или яйцеклетки.
Маточные или цервикальные причины
- В матке часто возникают доброкачественные полипы или опухоли (фибромы или миомы). Некоторые образования приводят к нарушению проходимости фаллопиевых труб или препятствовать имплантации. Тем не менее, у многих женщин, у которых есть миомы или полипы, может развиться беременность.
- Врожденные аномалии развития матки могут вызвать проблемы с развитием или сохранением беременности.
- Цервикальный стеноз – причина может быть врожденной или приобретенной (из-за повреждения матки).
- В некоторых случаях шейка матки выделяет слизь, которая не позволяет сперматозоидам пройти через шейку матки в матку.
Необъяснимое бесплодие
В некоторых случаях причину истинную бесплодия не удается определить.
Факторы риска
Некоторые факторы могут увеличить риск бесплодия, в том числе:
- Возраст. Качество и количество яйцеклеток у женщины с возрастом снижаются. После 35 лет скорость потери фолликулов увеличивается, что приводит к снижению количества и качества яйцеклеток, что усложняет зачатие и увеличивает риск выкидышей.
- Курение. Считается, что курению способствует более быстрому яичников и ухудшению качества яйцеклеток.
- Масса. Повышенный или дефицит веса могут оказать влияние на овуляцию. Достижение здорового индекса массы тела (ИМТ) может увеличить частоту овуляции и вероятность беременности.
- Наличие в истории ЗППП (хламидиоз гонорея). Инфекции могут приводить к повреждению фаллопиевых труб
- Алкоголь.
Профилактика
Женщинам, которые планируют беременность, могут помочь следующие рекомендации:
- Поддерживать нормальный вес. Избыток и дефицит веса увеличивает риск нарушения овуляции. Если нужно похудеть, то необходимо тренироваться умеренно, так как избыточные нагрузки ассоциированы со снижением овуляции.
- Бросить курить.
- Избегать употребления алкоголя.
- Снизить стресс
Диагностика
Если женщина не смогла забеременеть в течение некоторого периода времени, то ей необходимо обратиться к врачу. Врач проведет изучение истории болезни и проведет медицинский осмотр.
Врач может назначить следующие обследования:
- Проверка овуляции. Использование домашнего набора для прогнозирования овуляции позволяет определить резкое повышение уровня лютеинизирующего гормона (ЛГ), которое возникает перед овуляцией. Анализ крови на прогестерон также может свидетельствовать о наличии овуляции. Также может быть назначен анализ крови на другие гормоны, например, такие как пролактин.
- Гистеросальпингография. В матку вводится контраст и проводится рентгенография, что позволяет определение наличие патологии внутри матки.
- Тестирование овариального резерва. Это тестирование помогает определить качество и количество яйцеклеток, доступных для овуляции. Женщинам с риском истощения запасов яйцеклеток, в том числе женщинам старше 35 лет, может быть назначена серия анализов крови и визуализирующих исследований.
- Другие анализы на гормоны. Другие тесты на гормоны проверяют уровни овуляторных гормонов, а также гормонов щитовидной железы и гипофиза, которые контролируют репродуктивные процессы.
- Методы визуализации. УЗИ органов малого таза позволяет заболевания матки или фаллопиевых труб. Иногда используется соногистерограмма или гистероскопия, чтобы увидеть детали внутри матки, которые нельзя увидеть на обычном УЗИ.
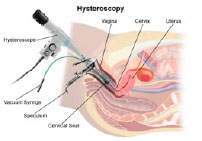
В некоторых случаях могут быть использованы и другие методы диагностики такие как:
- Лапароскопия. С помощью минимально инвазивной операции проводится визуальный осмотр фаллопиевых труб, яичников и матки. Лапароскопия позволяет диагностировать рубцевание, нарушения проходимости или аномалии фаллопиевых труб эндометриоз, а также патологии яичников и матки.
- Генетическое тестирование – позволяет определить наличие генетических аномалий, которые могут приводить к бесплодию.
Лечение
Лечение бесплодия зависит от причин, возраста, продолжительности бесплодия. Лечение может быть консервативным или оперативным. Также могут быть использованы сложные методы.
Медикаментозное лечение
Лекарства, которые позволяют регулировать или стимулировать овуляцию, чаще всего, используются для лечения бесплодия у женщин, у которых она обусловлена нарушением овуляции.
Препараты для лечения бесплодия оказывают такое же действие для запуска овуляции, как естественные гормоны — фолликулостимулирующий гормон (ФСГ) и лютеинизирующий гормон (ЛГ).
Лекарства от бесплодия включают:
- Цитрат кломифена. Этот препарат оказывает стимулирующее влияние на овуляцию за счет воздействия на гипофиз, который выделяет большее количество ФСГ и ЛГ, которые увеличивают стимулируют рост фолликула яичника. Как правило, это лечение рекомендуется как первая линия женщинам моложе 39 лет, у которых нет СПКЯ.
- Гонадотропины. Эти инъекционные препараты стимулируют яичники для развития нескольких яйцеклеток.
- Метформин. Этот препарат назначается при наличии инсулинорезистентности, которая считается одной из причин бесплодия, особенно у женщин с диагнозом СПКЯ.
- Летрозол. Летрозол (Фемара) относится принадлежит к классу ингибиторов ароматазы, и действует так же, как и кломифен. Летрозол обычно рекомендуют женщинам моложе 39 лет, страдающим СПКЯ.
- Бромокриптин. Бромокриптин (циклосет, парлодел), представляет собой агонист дофамина, и его назначают, когда нарушения овуляции обусловлены избыточной выработкой пролактина (гиперпролактинемия) гипофизом.
Риски лекарств от бесплодия
Прием препаратов для лечения имеет определенные риски:
- Многоплодная беременность. Прием пероральных препаратов имеет небольшой риск многоплодия (менее 10%) и, в основном, риск рождения близнецов. При использовании инъекционных препаратов риск многоплодия увеличивается до 30%.
- Синдром гиперстимуляции яичников (СГЯ). Это состояние может проявляться такими симптомами как боль в животе, вздутие, диарея.
Иногда возможно развитие тяжелой формы СГЯ, которая сопровождается быстрым увеличением веса, жидкостью в животе, увеличением яичников.
- Долгосрочные риски опухолей яичников. Риск развития опухолей очень низкий. Тем не менее, риск развития опухолей яичников увеличивается при длительном (12 и более месяцев) приеме препаратов.
Оперативные методы лечения
- Лапароскопическая или гистероскопическая хирургия. Хирургические процедуры могут устранить аномалии матки, спайки таза или матки, удалить полипы и некоторые типы миом, которые деформируют полость матки.
- Операции на трубах. При наличии блокировки труб может быть проведена лапароскопическая операцию для удаления спаек, расширения трубы или создания нового отверстия в трубе.
Репродуктивная помощь
К наиболее распространенным методам репродуктивной помощи относятся:
- Внутриматочная инсеминация (ВМИ). Во время IUI миллионы здоровых сперматозоидов помещаются в матку примерно во время овуляции.
- Вспомогательные репродуктивные технологии. ЭКО – в настоящее время является самой эффективной вспомогательной репродуктивной технологией. Цикл ЭКО занимает несколько недель и требует частых анализов крови и ежедневных инъекций гормонов.
Автор: В.И. Дикуль
